Paroksismal nokturnal hemoglobinüri (PNH)
1 PNH nedir?
2 Belirtiler
3 Tanı
4 Klinik seyir
5 Tedavi
6 Prognoz
7 Çocuk arzusu / Gebelik
8 Kayıt
1 PNH nedir?
1.1 Genel bilgiler
Paroksismal nokturnal hemoglobinüri (PNH), aynı aplastik anemi gibi çok ender görülen, tıbbi manada habis olmayan, ancak yaşamı tehdit edebilecek bir hastalıktır. Temelinde yatan, kemik iliğindeki kan yapıcı kök hücrelerde yaşanan, kalıtsal olmayan, edinilmiş bir bozukluktur.
1.2 Görülme (Epidemiyoloji)
Hastalığın görülme sıklığı (insidans) yılda 1 milyon kişide 1-2 yeni vaka olarak saptanmıştır. Fakat şikâyetlerin (belirtilerin) çeşitliliği ışığında, çoğu vakada hastalığın ayırt edilememesi yüzünden aslında PNH tanısının epey nadiren koyulduğu kabul edilmektedir. Hastalığın tanısının en sık koyulduğu yaş aralığı 25 ila 45 yaşları arasıdır. Her iki cinste yaklaşık aynı sıklıkta rastlanan bu hastalıkta ailesel kümelenme gözlenmemektedir.
1.3 Oluşum (Patogenez)
PNH, kemik iliğindeki kan yapıcı kök hücrelerde yaşanan bir genetik değişim (mutasyon) sonucunda ortaya çıkar. Bu değişim doğuştan var olmayıp, ilerleyen dönemlerde meydana gelir (somatik gen mutasyonu) ve kuşaktan kuşağa aktarılamaz. Sağlıklı ve hasta hücreler aynı anda bir arada bulunabilir (mozaik).
Bu gen mutasyonu tipik olarak genetik materyalin belli bir bölümünde, PIG-A geninde gerçekleşir ve kemik iliğindeki kan yapıcı kök hücrelerin birini ya da birden fazlasını etkiler. Gen, normalde özel bir çıpa sistemi olan glikozilfosfatidilinozitol çıpasının (GPİ çıpası) oluşumu için gerekli olan bir biyokatalizörü (enzimi) üretir. Hücre zarında bulunan bu çıpa çok sayıda proteinin hücre zarına bağlanmasını sağlar ki bu proteinlerin bir işlevi de bağışıklık sisteminin düzenlenmesidir. Bunlar bağlandıkları hücreleri vücudun kendisine ait (yabancı değil) şeklinde işaretleyerek onları örneğin bağışıklık sisteminin kompleman sistemi diye adlandırılan belirli bir kısmından gelebilecek bir saldırıdan korurlar.
Burada bu proteinlerden ikisi son derece önemli rol oynar:
- Kompleman bozunma hızlandırıcı faktör (DAF, CD55)
- Protektin (MAC-IP: Membran hücum kompleksi baskılayıcı protein, MIRL: Membran reaktif liziz inhibitorü, CD59)
Eritrosit, lökosit ve trombositlerin hücre zarında GPI çıpalı proteinlerin azlığı veya bütünüyle yokluğu, bu hücreleri kompleman sisteminin yıkımı karşısında savunmasız bırakır. Bu koşullar altında eritrositler damar içinde patlar (intravasküler hemoliz) ve kan pulcukları etkinleştirilir. Bu durum da trombozlara yol açabilir.
Kompleman sistemi bedenimizin mikroplara, parazitlere, yabancı moleküllere vb. karşı savunmasına hizmet eder. Bir kez etkinleştirildi mi, dalga dalga ilerleyen bir tepkimeler dizgesiyle hedef hücre imha edilene dek sonlanmayan bir süreç (kompleman kaskadı) tetiklenmiş olur.
2 Belirtiler
2.1 Azalmış hücre sayıları (Sitopeniler)
Kansızlık (Anemi)
Alyuvarların yıkımı (hemoliz) kansızlığa (anemiye) ve buna bağlı olarak oksijen taşıyıcıların (hemoglobinlerin) eksikliğine yol açabilir.
Belirtilerden bazıları:
- Soluk cilt (muğlak belirti)
- Performans düşüklüğü, dikkat dağınıklığı, depresyon, yorgunluk, bacaklarda ağırlaşma, çabuk güc kaybı
- Hemoglobin eksikliği yüzünden zorlu fiziksel aktivitelerde ortaya çıkan nefes darlığı (dispne)
- Baş dönmesi, kulak çınlaması, yükselmiş kalp atım hızı (taşikardi), göğüste sıkışma (anjina pektoris), görme bozuklukları
Anemi, bir alyuvar (eritrosit konsantresi) transfüzyonu gerektirecek denli ağır olabilir.
Diğer hücre serilerinde eksiklik
Alyuvarların yanında başka hücre serilerinde de eksiklik (sitopeni) görülebilir, söz gelimi kan pulcuklarında (trombositopeni) ya da granülositlerde (nötropeni). Bu durum genelde PNH’ye eşlik eden aplastik aneminin bir ifadesidir.
2.2 Hemolizin etkileri
Alyuvarların yıkımı, kandaki safra pigmenti olan bilirubinin oranının artmasına yol açar. Bu da gerek ciltte, gerekse göz küresinin beyaz renkli dış tabakasında (sklera) bir sararmaya yol acabilir. Bu durumda sarılık (ikter ya da skleral ikter) adlı semptomdan söz edilir.
Ayrıca alyuvar yıkımında hemoglobin salgılanır. Kanda mevcut çok yüksek miktardaki hemoglobin böbrekler tarafından vücuttan atılır ve bu da kendisini koyu renkli, kızıl-kahverengiye, hatta siyaha çalabilen idrar ile gösterir (hemoglobinüri).
Salınmış bulunan hemoglobin, çeşitli ara aşamalar sonrasında, vücutta kullanılabilecek azot monoksit (NO) düzeyini düşürür. Azot monoksit, örneğin sindirim sistemindeki ya da akciğerlerdeki düz kasların gevşemesi için gereklidir. Vücutta yeterince bulunmaması halinde düz kaslar gerilir, kramplar, damarların kasılması ve yüksek tansiyon meydana gelir.
Bu etki mekanizması ile PNH’nin klinik belirtilerinden birçoğunu açıklamak mümkündür:
- Şiddetli, çoğu kez kriz şeklinde karın ağrıları
- Yemek borusunda kasılmalara eşlik eden yutma güçlüğü (disfaji)
- Yüksek tansiyon
- Akciğer dolaşımında yüksek kan basıncı (pulmoner hipertansiyon) eşliğinde nefes darlığı
- Böbrek işlevinde bozukluk
- Sertleşme sorunları (ereksiyon bozukluğu)
2.3 Bitkinlik (Hâlsizlik)
Hâlsizlik deyince olağanın ötesinde uzun süren, bedensel ve zihinsel becerileri önemli oranda kısıtlayabilen bir yorgunluk ve bitkinlik durumunu anlıyoruz. Belirgin özelliği, defalarca dinlenme veya uyuma gayretine rağmen kişinin durumunda hiç ya da yeterli bir düzelme gerçekleşmemesi.
Hâlsizliğin olası nedenleri arasında anemiden ve alyuvarların yıkımı ile bunun sonucunda ortaya çıkan azot monoksit (NO) eksikliğinden başka, bağışıklık sistemi bozuklukları ve metabolizma hastalıkları da sayılabilir.
2.4 Tromboza yatkınlık (Trombofili)
Azot monoksit eksikliğinin en tehlikeli sonuçlarından biri, damar içi pıhtılaşma (tromboz) oluşumudur. Azot monoksit eksikliğinin bir sonucu olarak kan pulcuklarının etkinleştirilmesi, doğal olmayan bir pıhtılaşmaya olanak tanır. Bu pıhtılar bedenin birbirinden farklı bölgelerinde, söz gelişi karaciğerde ya da beyinde, gerek atardamarlarda (arterlerde) gerekse toplardamarlarda (venlerde) meydana gelebilir.
PNH semptomları ve şikâyetleri kalıcı nitelikte olabilir. Ayrıca kompleman sisteminin enfeksiyonlar, gebelik ya da stres nedeniyle etkinleşmesi üzerine semptomlar daha da şiddetli olabilir, hatta çok ciddi düzeyde artan bir alyuvar yıkımı (hemolitik kriz) yaşanabilir. Böyle bir durum, müdahale edilmediği koşulda hayati tehlike içerebilir. Kan pıhtıları böbrek kılcal damarlarını tıkayarak akut böbrek yetmezliğine yol açabilir ve bu hemolitik kriz esnasında tromboz riski de artar. Bu süreçlerde genellikle kan nakli (eritrosit konsantresi, EK) gerekli olur.
3 Tanı
PNH tanısında tercihan akım sitometrisi adı verilen tetkik yöntemine başvurulur. Bu yöntem çok hassas olup çok az sayıda hastalanmış hücreyi dahi tespit edebilmektedir. Ayrıca hastalanan hücrelerin oranı (PNH klonu boyutu) ve hangi hücre serisinin hastalandığı (ör. eritrositler ya da granülositler) da epey büyük bir kesinlikle belirlenebilmektedir. Bu tetkikte toplardamardan (periferik dolaşımdan) alınan kan kullanılır.
Ön tanıda yapılması gereken diğer incelemeler şunlardır:
- Hastalık öyküsü (anamnez), aile dâhil. Bu kapsamda tipik PNH belirtileri özellikle sorgulanmalıdır (bkz. Bölüm 2 „PNH belirtileri“)
- Fiziki muayene. Burada özellikle bakılacak boyutlar yukarıda da belirtilmiş olan anemi işaretleri, sarılık (ikter), akut veya geçmiş trombozlara yönelik işaretler, kanama belirtileri, aplastik anemi (ilgili bölüme bakınız) gibi bünyesel anomaliler, dalağın aşırı büyümesi (splenomegali)
- Hücre tetkikleri
-
- Mikroskopik diferansiyel kan sayımı
- Retikülositler
-
- Klinik kimya
-
- Hemoliz verileri: özellikle LDH, haptoglobin, bilirubin
- Böbrek işlevi verileri: kreatinin, üre
- B12 vitamini ve folik asit düzeyleri
- Demir durumu: Ferritin, transferrin, transferrin doygunluğu, retikülosit hemoglobini. >1000 µg/l üzerindeki ferritindüzeylerinde, aşırı demir yüklenmesine bağlı olası organ hasarlarının gerçekleşip gerçekleşmediğine bakılmalıdır.
- Kalp sağ karıncığı işlevinin değerlendirilebilmesi için kan serumunda BNP ölçümü
-
- Fonksiyonel tanılama
-
- Karın bölgesi (batın) ultrasonu
- Akciğer fonksiyonu
- EKG
Sitoloji, sitogenetik ve histoloji içeren bir kemik iliği tanılaması da ön tanı evresinde gerçekleştirilmelidir. Bu, aynı zamanda çok ileri düzeyde bir sitopeni söz konusu olması halinde özellikle önemlidir, zira o koşulda ör. aplastik anemi ya da myelodisplastik sendrom (MDS) gibi bir başka hematolojik hastalıkla bağlantılı bir PNH şüphesi doğacaktır.
PNH hücrelerinin (PNH klonunun) tespiti ya da bir kemik iliği yetmezliği sendromu tanısı üzerine özellikle ön tanıyı izleyen ilk iki yıl süresince 6 ayda bir ya da yeni şikâyetler ortaya çıktıkça kontroller yapılmalıdır. PNH klonunun (PNH klon boyutunun) toplam kemik iliği hücrelerine oranı farklılık sergileyebilir ve bu da gerek hastalığın seyri, gerekse tedavinin belirlenmesi ve kontrolü açısından büyük önem taşır.
4 Klinik seyir
4.1 Genel bilgiler
PNH’ye bağlı sıkıntılar ve şikâyetler kişiden kişiye epey farklılık sergileyebilir ve yukarıda sayılan semptomlar ışığında yaşam kalitesinin kısıtlanmasını beraberinde getirebilir. Betimlenen hastalık mekanizmaları söz gelimi yüksek tansiyona, akciğerde yüksek kan basıncına (pulmoner hipertansiyon) ve böbrek işlev bozukluklarına yol açabilir. Bu tür gelişmeler kalıcı hasarlar yaratabileceği için hastalık seyrinin sürekli kontrolü şarttır.
4.2 Damar içi pıhtılaşma (Tromboz/Tromboemboli)
PNH’nin en korkulan komplikasyonu damar içi pıhtılaşma (tromboz/tromboemboli) oluşumudur, zira bunun sonu kan damarlarının tıkanmasına da varabilir. Bilimsel araştırmalar PNH’nin özel tedavisi uygulanmadığı koşulda 10 yıl içerisinde bir tromboz oluşması ihtimalinin %30’un üzerinde olduğunu ortaya koymaktadır. Ayrıca özel PNH tedavisi görmedikleri durumda tüm PNH hastalarının %30-50 kadarında hastalığın ilerleyen süreçlerinde tromboz meydana geldiği saptanmıştır. PNH’de tüm ölüm vakalarının %67’ye varan kısmının nedenini tromboembolik komplikasyonlar oluşturmaktadır. Bir hastada tromboz gelişmesi olasılığı muhtemelen PNH hücrelerinin miktarına bağlı olmakla birlikte, düşük miktarda PNH hücresine sahip olduğu belirlenen hastalarda dahi yüksek tromboz riski söz konusu olmaktadır.
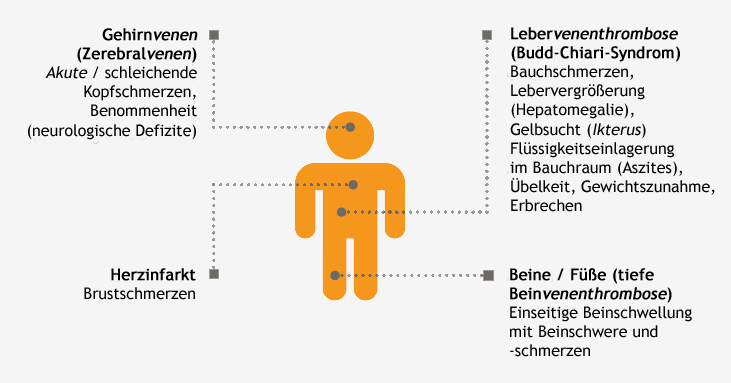
PNH hastalarında trombozlar bazen tipik, bazen de tipik olmayan yerlerde oluşabilir:
4.3 Böbrek işlev bozukluğu
Her üç PNH hastasının ikisinde böbrek işlevinde bozukluk göze çarpar. En sık karşılaşılan durum, süzme işlevinin düzgün yerine getirilememesi ve bu yüzden böbreklerin kanı yeterince temizleyememesidir. Böbrek işlevinin ölçütü olarak kreatinin klirensi adı verilen, kan plazmasının bir kas yıkım ürünü olan kreatininden temizlenme süresini tespit eden bir teste başvurulur. Hastalık sürecinde hem süzme işlevi, hem de kreatinin klirensi kötüye gidebilir.
4.4 Hücre sayılarında azalma (sitopeniler)
Eşlik eden bir kemik iliği hastalığı nedeniyle kan hücrelerinde gözlenen belirgin azalma, en sık karşılaşılan ağır komplikasyon nedenleri içinde %20 ile ikinci sırayı alır. Hastaların %15 kadarı bu süreçte her üç kan hücresi serisinde eksiklik (pansitopeni) sonucu aplastik anemiye yakalanmaktadır. Bunun tersi de mümkündür, yani kişide önce aplastik anemi söz konusu olup, bu temel üzerinde PNH ortaya çıkabilmektedir.
5 Tedavi
5.1 Genel bakış
PNH’nin tedavisi, şikâyetlerin ve semptomların derecesine bağlıdır. Ortada hastalıkla bağlantılı bir şikâyet yoksa sık aralıklı kontrollerle yetinmek kabul edilebilir. Destekleyici tedbirler ve yaygın olarak kan sulandırma diye anılan, pıhtılaşmanın ilaçla önlenmesi (antikoagülasyon) düşünülebilir. Antikoagülasyon kanı fiziki bir biçimde sulandırmaz, damarların pıhtılarla tıkanmasını („kalınlaşmasını“) önler. Semptomatik PNH’de ise tedaviyi belirleyen ölçütler arasında kan yıkımının (hemolizin) şiddeti ve damar içi pıhtılaşmanın olup olmayışı sayılabilir.
Aşağıdaki şemada hemolitik PNH’nin tedavi yaklaşımı betimlenmiştir.
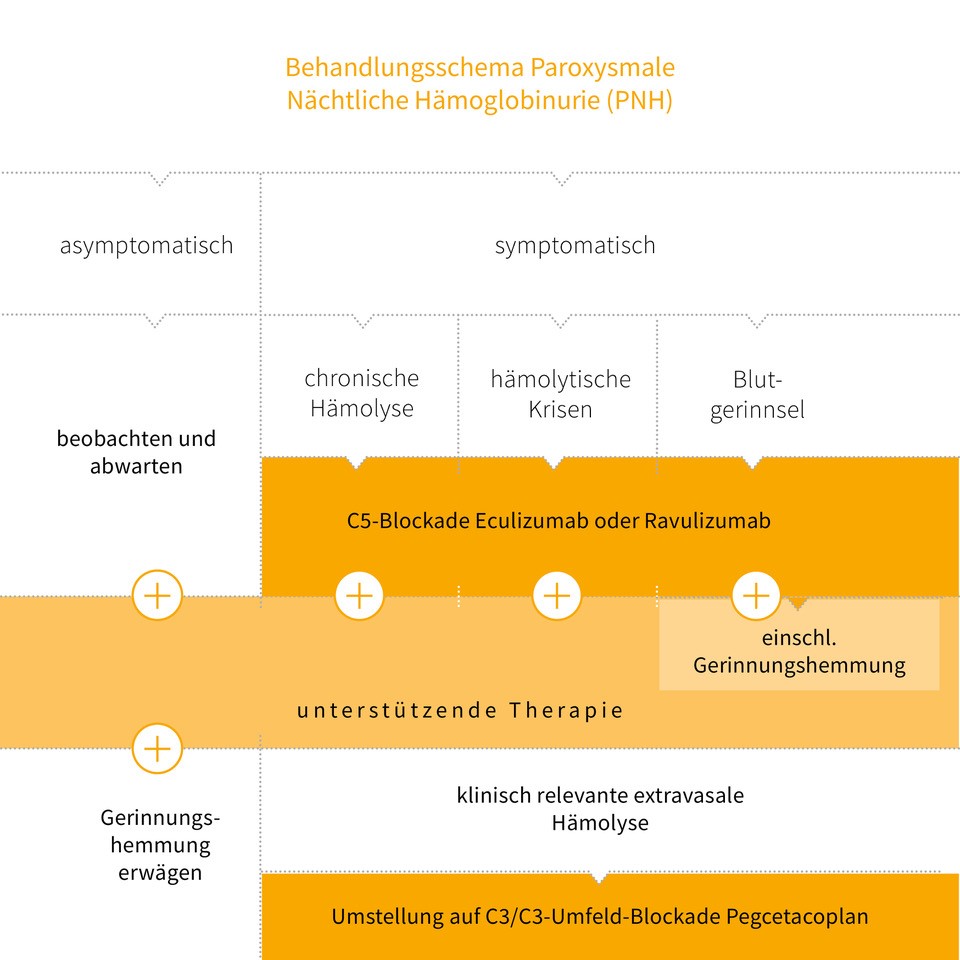
Şekil 4 Basitleştirilmiş tedavi şeması. Tedavi algoritmasının bütününü görmek için onkopedi rehberi web sitesine bakabilirsiniz (Türkçe sunulmamaktadır): Onkopedia.
5.2 PNH’nin özel tedavisi
Kompleman sistemi (bkz. 1.3) hastalıklı bir biçimde değişim sergileyen alyuvarlara saldırdığı için, onun bir kısmı baskılanarak yıkım da frenlenebilmektedir.
Nispeten uzun süredir onaylanmış bulunan PNH odaklı tedaviler, 2007 yılında piyasaya sürülen Eculizumab (Soliris®) adlı antikor ve onun daha uzun etkili formu olan, 2019’da izin alan Ravulizumab (Ultomiris®). Her iki etken madde kompleman sistemine dâhil olan C5 adlı proteinin etkinliğini bloke etmektedir. Eculizumab ve Ravulizumab’ın bu blokaj sayesinde kan damarlarındaki alyuvar yıkımını (intravasküler hemoliz) önemli ölçüde azaltabildiği, çeşitli bilimsel araştırmalar tarafından ortaya konmuştur.
Eculizumab/Ravulizumab ile tedavi edilen PNH hastalarında bu sayede yaşam kalitesinde ciddi düzeyde bir iyileşme görülmüştür. Bu durum, hemoglobin değerleri normale dönmeyen hastalarda dahi izlenebilmiştir. Bu da anemi ile mücadelede yol kat etmenin ötesinde kısmen de kan yıkımını (hemoliz) frenleyen bir etkinin söz konusu olduğu savını güçlendirmektedir.
Alyuvar bozumunun azalmasının diğer sonuçları arasında, transfüzyon gereksiniminde, anemide, bitkinlikte (hâlsizlik) ve kriz şeklindeki karın ağrılarında gözle görülür bir gerileme ile tansiyon (arteriyel hipertansiyon) ve akciğer yüksek tansiyonunda (pulmoner hipertansiyon) düşüş gözlenebilmiştir. Ayrıca bu çalışmalarda böbrek işlevinde önceden bozukluk olan vakalarda böbrek işlevinin de düzeldiği, hatta normale dönebildiği belirlenmiştir.
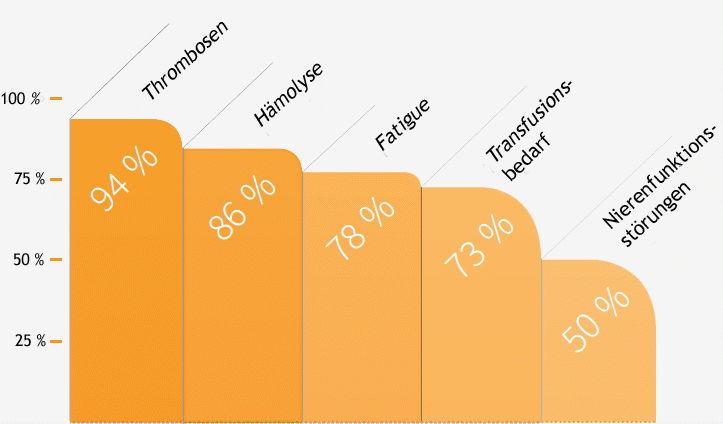
Şekil 5: PNH tedavisinde Eculizumab’ın etkisi
Bir Eculizumab/Ravulizumab tedavisini anlamlı kılan tıbbi durumlardan (endikasyonlar) bazıları:
- Damar içi pıhtılaşma
- Kriz şeklindeki karın ağrıları
- Hemolitik krizler
- PNH‘ye bağlı böbrek işlevi bozukluğu
- Transfüzyon gereksinimi
- PNH’nin beraberinde getirdiği akciğer yüksek tansiyonu (pulmoner hipertansiyon)
Tedavinin hedefi, hayati tehlike içeren, ağır komplikasyonlardan ve ilgili organlarda oluşabilen sekellerden (hastalık sonrası doku / işlev bozukluğu) kaçınılmasıdır. Eculizumab/Ravulizumab hastaya infüzyon halinde damar yolundan (intravenöz), hastaneye yatış gerekmeksizin verilir. Eculizumab infüzyonu genellikle ilk dört hafta boyunca haftada bir doyurucu dozda, akabinde iki haftada bir idame tedavisi olarak yüklenir Buna karşın Ravulizumab doyurucu dozda iki hafta aralıkla iki defa, ardından idame tedavisi kapsamında 8 haftada bir yüklenir. Eculizumab’ın aksine, Ravulizumab’ın dozajı vücut kilosuna oranla belirlenir. İnfüzyon süresi de dozaja bağlıdır.
İlaç onayına yönelik klinik araştırmaların verileri ve uzun vadede tedaviye dair güncel analizler, burada genel olarak hastalar açısından çok iyi kaldırabilen tedavilerin söz konusu olduğunu göstermektedir. Çok sık karşılaşılan yan etki olarak baş ağrıları, sadece tedavinin başlarında ortaya çıkar. Sık karşılaşılan yan etkiler ise enfeksiyonlar, kan değerlerinde değişim, uykusuzluk, sindirim şikâyetleri, cilt sorunları, gribi andıran belirtiler, hâlsizlik ve başka birtakım yan etkilerdir.
Kompleman sistemi baskılandığı zaman vücut kendini belirli birtakım bakteriler (meningokoklar) karşısında yeterince koruyamaz. Bu bakterilerse kan zehirlenmesine ve bakteriyel menenjite neden olabilmektedir. O nedenle bir Eculizumab/Ravulizumab tedavisinde aynı zamanda meningokoklara karşı aşı yaptırmak şarttır. Bu kapsamda iki ayrı aşı (Menveo®/Nimenrix® ve Bexsero®/Trumenba®) yaptırmak suretiyle olabildiğince fazla meningokok türü (tedavi başlarken A, C, W135, Y ve tedavi devam ederken B) karşısında bir korunma sağlanması önerilmektedir. Ancak %100 korunmanın mümkün olmadığı da bilinmelidir. Bu aşılar üç yılda bir tazelenmelidir.
Yüksek ateş (vücut ısısı > 38,0 °C), döküntü, yoğun bir hastalık hissi veya ense sertliği gibi belirtiler gündeme gelirse olabildiğince çabuk bir biçimde bir „ön müdahale“ (ör. 750 mg siprofloksasin ile) uygulamak ve derhal bir doktora ulaşarak tanılama sürecini başlatmak, gerekiyorsa ilave bir antibiyotik tedavisine girmek büyük önem taşımaktadır. Nisan 2019’dan beri siprofloksasin sadece ciddi enfeksiyonlar için kullanılmaktadır. Hayatı tehdit eden meningokok enfeksiyonu göz önünde bulundurulduğunda, bu vakada bu ilacın bir defaya mahsus kullanımı haklı görülmektedir. Alternatif olarak, amoksisilin/klavulanik asit 1000 mg ile “stand-by tedavisi” düşünülebilir.
Araştırmalarda, PNH hastalarının ilk Eculizumab/Ravulizumab dozunu aldıktan sonra artan baş ağrısından şikâyet ettikleri dikkati çekmiştir. Bu esasen ilacın arzu edilen yönde etkili olduğunu göstermektedir. Alyuvar hücre yıkımının azalması, vücutta daha fazla azot monoksit (NO) bulunmasını ve böylelikle damarların tekrar genişlemesini beraberinde getirecektir, fakat vücut önce bu normal duruma yeniden alışmalıdır.
Ancak Eculizumab/Ravulizumab tedavisi hasta hücrelerin sayısını azaltmaz ve hastalığı iyileştirmez. Aksine, antikor koruması, yıkılan hasta alyuvar sayısını da azaltacağından, kanda daha fazla sayıda bulunacaktır. Bu bağlamda, bu PNH eritrositlerinin sayısında artış da bu tedavinin etkili olduğunun bir göstergesidir. Doz aralıklarına düzenli uyulması da (14±2 günde bir Eculizumab, 8±1 haftada bir Ravulizumab), hasta hücrelerin sürekli korunmasını sağlamak ve sözü edilen PNH komplikasyonlarından (ani hemolitik nüks) kaçınmak için şarttır.
Hasta alyuvarların yıkımındaki azalma, idrarla vücuttan daha az hemoglobin ve dolayısıyla demir atılmasına, hatta belki de hiç atılmamasına yol açmaktadır. Böbrekler kanalıyla gerçekleşen bu kronik demir kaybının ortadan kalkmasıyla Eculizumab/Ravulizumab tedavisinde kimi PNH hastalarının demir rezervinde bir artış gözlenmektedir. Bu yüzden bu hastaların, özellikle eşlik eden ilgili bir aplastik anemi mevcutsa düzenli olarak kontrolden geçip, başlanmış olabilen bir demir takviyesi tedavisini yarıda bırakmaları ve gerekiyorsa bu fazla demiri şelasyon tedavisi diye anılan bir müdahaleyle bünyelerinden atmaları gündeme gelebilir.
Eculizumab/Ravulizumab tedavisiyle kan damarlarının içindeki hücre yıkımı (intravasküler hemoliz) başarıyla frenlense de, bu kez de kompleman sisteminin öncüleriyle yüklenmenin tetiklediği, hastalıklı alyuvarların damarların dışında ağır ağır imhası (ekstravasküler hemoliz) odaklı yeni bir süreç başlamaktadır. Bu durumu özel birtakım kan testleri (örn. Coombs testi) ortaya koyabilmektedir. Yeni tedavi stratejileri kapsamında bu süreçten, kompleman sisteminin erken blokajı yoluyla (örn. onayı alınmış bulunan Pegcetacoplan veya halen klinik deneme evresinde olan Iptacopan ile) kaçınma olanağı araştırılmaktadır.
5.3 Semptomatik tedavi
Eculizumab/Ravulizumab/Pegcetacoplan ile uygulanan özel PNH tedavisi dışında, yaşanan şikâyetlere müdahale odaklı başka tedavi olanakları da bulunmaktadır.
Anemi semptomları karşısında eritrosit konsantreleri verilebilir. Her ne kadar transfüzyon ile birlikte hastaya ister istemez ufak miktarda kompleman öğeleri veriliyorsa da, bu miktar, kompleman tetikli hemolize olanak tanıyacak düzeyde değildir. Bu durum trombosit konsantreleri kullanımında da aynı şekilde geçerlidir (Bölüm 5.5 Kan nakilleri ile >karşılaştırınız).
Kemik iliği yetmezliği ile doğrudan bağlantılı olmayan PNH vakaları „klasik PNH“ olarak anılır. Müdahale edilmemesi halinde bu vakalarda genellikle, böbrekler kanalıyla sürekli hemoglobin kaybına bağlı bir demir eksikliği gündeme gelir. Demir alyuvar yapımında gerekli olduğu için, böyle durumlarda takviyesi de şarttır. Bu takviye ağızdan hap / tablet / preparat olarak ya da damar yolundan infüzyon yoluyla yapılabilir. Ağızdan alınan preparatlar günde bir ya da iki günde bir, aç karnına alınmalıdır. Ayrıca demir, antibiyotiklerle veya mide asidini dengeleyen ilaçlarla (antasitler) bir arada alınmamalıdır. İlgili bir demir tedavisine başlama durumunda, demir takviyesi kararı düzenli olarak gözden geçirilmelidir. Bu çerçevede doktor kontrollerinde ferritin düzeylerinin ölçümü ve takibi yararlı olacaktır.
Alyuvar üretiminin arttırılarak telafi edilmesiyle folik aside ve bazen B12 vitaminine de duyulan gereksinim de artar. Burada genel olarak günde ör. 5 mg folik asit takviyesi öngörülür. B12 vitamini daha önceden ölçülen düzeyler ışığında eksiklik durumuna göre verilmelidir.
Daha önceki klinik araştırmalarda, tromboz riskinin PNH hücrelerinin miktarı ve hemolitik aktivitenin şiddeti ile bağlantılı olduğu gözlenmişti. GPI hasarlı granülositlerin oranı %50’yi aştı mı ve/veya LDH değeri normalin üst sınırının 1,5 katını aştı mı, tromboz oluşumunda belirgin bir artış da göze çarpmıştı. Bu grup hastalara önleyici amaçlı bir antikoagülan verildiğinde çok daha nadiren tromboza maruz kalmışlardı.
Bu durumda aşağıdaki önerilerde bulunulmaktadır:
- Pıhtılaşmayı önleyici ilaç kullanımında hastaya özel karar verilmelidir (hastadan hastaya değişir).
- Bir Eculizumab/Ravulizumab tedavisinde önleyici amaçlı antikoagülan kullanımı gerekli değildir.
- Bir Eculizumab/Ravulizumab tedavisinden evvel önleyici amaçlı antikoagülan kullanımına başlanmış ise, Eculizumab/Ravulizumab tedavisinde hemolitik aktivitenin normalleşmesinin ardından bunun da sonlandırılması düşünülebilir. Ancak uzmana danışmaksızın ilacı bırakmaktan kesinlikle kaçınılmalıdır.
- Hâlihazırda bir tromboz oluşmuş bulunuyorsa, pıhtılaşmayı önleyici tedaviye başvurulmalıdır. Bunun süresi, trombozun vücutta nerede ortaya çıktığına ve seyrine bağlıdır.
- Yatalaklık, uzun süreli hareket kısıtlılığı (alçı), ameliyatlar ya da uzun (>4-6 saati aşan) otobüs veya uçak seyahatleri gibi riskli durumlarda, güncel trombosit düzeyi ışığında önleyici amaçlı bir antikoagülasyon (iğne ya da hap ile) uygulanabilir.
- Bakteri enfeksiyonları erken fark edilmeli ve savsaklanmaksızın antibiyotikle tedavi edilmelidir, zira enfeksiyonlar çerçevesinde PNH aniden kötüleşerek bir hemolitik krizle neticelenebilir.
- Bir hemolitik krizde hastaya yeterince sıvı takviyesinde bulunulmalıdır (hidrasyon). Ayrıca antibiyotik tedavisi, transfüzyonlar, Eculizumab verilmesi ve – böbreklerle ilintili risk söz konusu olursa – kan arıtımı (diyaliz) duruma göre gerekebilir.
- İstisnai durumlarda, eşlik eden kemik iliği bozuklukları, kemik iliği zayıflıkları (kemik iliği yetmezliği) ya da böbrek bağlantılı (renal) anemi vakalarında, hastaya Eritropoetin veya G-CSF gibi kan üretimine yönelik (hematopoetik) büyüme faktörleri verilmesi de anlamlı olabilir.
- Kemik iliği yetmezliği (aplazi) PNH’den daha öncelikli olduğunda, duruma göre bir immünsupresif tedavi ya da kök hücre yahut kemik iliği nakli gündeme gelebilir (bakınız Bölüm 5).
Ayrıca bir de, tedaviden sorumlu hematologla, özellikle pnömokokların yol açtığı akciğer iltihabı ve influenza virüsünün yol açtığı grip hastalıklarına karşı güncel aşı durumu görüşülmelidir.
5.4 PNH’nin şifası
PNH’de şifa ümidi sunabilen (küratif yaklaşım içeren) tek tedavi, allojenik kemik iliği ya da kök hücre naklidir. Fakat bu tedavi kapsamında karşılaşılan komplikasyon (morbidite) ve ölüm oranları (mortalite) da küçümsenemez düzeydedir. Bu nedenle de nakil yönündeki bir tedavi kararı (endikasyon) büyük bir titizlikle alınmalıdır, hele de Eculizumab/Ravulizumab ve Pegcetacoplan ile gerçekleştirilebilen antikor tedavisi çıkatığından beri.
Bir kök hücre naklini anlamlı kılan tıbbi gerekçeler şunlardır:
- Tekrar tekrar görülen, hayati tehlike içeren ve başka hiçbir tedaviye yanıt vermeyen tromboembolikkomplikasyonlar
- Transfüzyonlar gerektiren, tedaviyle etki edilemeyen (refrakter), çok ağır hemolitik anemi varlığı
- Halihazırda nakil gerekçesi sunan bir aplastik anemi (AA) ya da myelodisplastik sendrom (MDS) vakasında PNH klonu varlığı
- Bir immunsüpresif tedavinin tıbben önerilmediği durumda aplastik anemiye veya myelodisplastik sendroma dönüşme
5.5 Geleceğe bakış
Halen, kompleman sistemini baskılayan birçok yeni madde klinik araştırmalar kapsamında incelenmektedir. En son, Aralık 2021’de kompleman C3 inhibitörü (engelleyicisi) Pegcetacoplan (Aspaveli®), en az 3 aylık bir Eculizumab veya Ravulizumab tedavisine rağmen hala tıbben anlamlı bir anemiye sahip olan PNH hastaları için subkutan (deri altına) infüzyon şeklinde kullanım onayı almış bulunmaktadır. Başka ilaçlar da, özellikle oral tedaviler (ör. Iptacopan) ümit verici sonuçlar sergilemektedir.
6 Prognoz
Eculizumab/Ravulizumab tedavisinin tromboembolik olayları belirgin bir biçimde azaltması sayesinde, PNH hastaları toplumun geri kalanına yakın bir yaşam süresine sahip olabilmektedir.
7 Çocuk arzusu / Gebelik
Daha birkaç yıl öncesine kadar PNH hastalarına gebelik önerilmemekteydi, zira birçok vakada gerek annede gerekse çocukta hayati tehlike içeren komplikasyonlar görülmekteydi. Fakat antikor tedavisi bu riski önemli oranda düşürünce aile planlaması konusu yeniden bir anlam kazandı. Artık elimizde Eculizumab tedavisi sırasında gebelik üzerine bulgular mevcuttur. Bunlar, vaka sayıları düşük olmakla birlikte, epey cesaretlendirici sonuçlar sergilemektedir. Gebelik süreçlerinin büyük ölçüde komplikasyonsuz yaşandığı ve tüm çocukların sağlıklı olduğu gözlenmektedir. Yine de çocuk arzusu ya da gebelik planlanırken hematolojik ve jinekolojik birimleri olan uzman bir merkezle bağlantıya geçilerek, hastanın kişisel risk profilinin belirlenmesini ve gerekli hallerde de Eculizumab dozunun değiştirilmesini gözetmek isabetli olacaktır.
8 Kayıt
PNH aşırı ender görülen bir hastalık olduğundan dolayı, hastalığa ve tedavisine yönelik anlamlı bilgiler ancak uluslararası çapta olabildiğince fazla sayıda PNH hastasının verilerinin değerlendirilmesiyle kazanılabilir. Bu maksatla uluslararası bir PNH hasta kaydı (sicili) oluşturulmuştur. Burada hasta onayı üzerine 6 ayda bir hastalığın seyrine ve yaşam kalitesine yönelik veriler anonimleştirilerek kaydedilmektedir. Hastalık üzerine yeni bilgilerin ancak bu tip veriler üzerinden edinilebileceği, tedavinin de bu sayede geliştirilebileceği dikkate alındığında, mümkünse tüm PNH hastalarından verilerini bu kayda aktarmalarının istenmesi de herhalde doğaldır.
SİZ DE KATILIN!
Sorularınız olması durumunda lütfen e-posta kanalıyla Prof. Dr. med. Alexander Röth (alexander.roeth@uk-essen.de) veya Prof. Dr. med. Hubert Schrezenmeier (h.schrezenmeier@blutspende.de) ile bağlantıya geçiniz.

